Como ya vimos en un artículo anterior, la European Alliance of Associations for Rheumatology (EULAR) ha publicado recientemente las nuevas recomendaciones para el manejo del lupus eritematoso sistémico. Dichas recomendaciones suponen una guía que nuestros especialistas pueden usar a la hora de establecer nuestro plan de tratamiento.
Dado que ya hemos visto algo de las generalidades de estas recomendaciones, hoy vamos a profundizar en las líneas de tratamiento, que se resumen en el siguiente cuadro y que se describen en las recomendaciones que os explicamos a continuación.
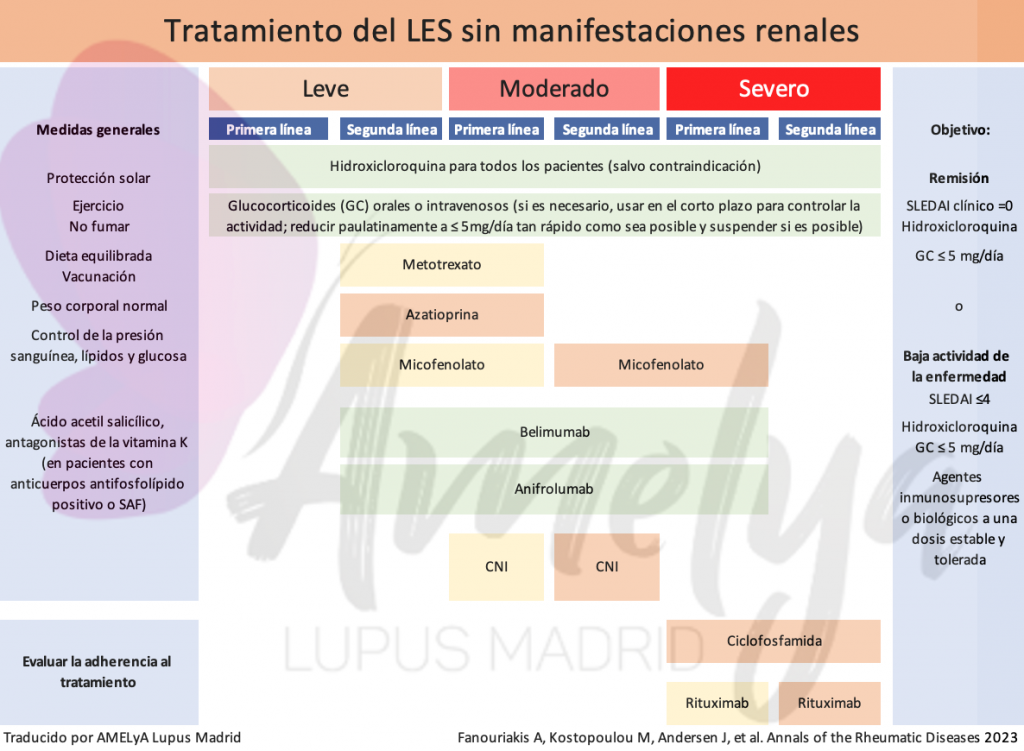
En el apartado «Tratamientos» de esta web podrás encontrar información sobre todos los tratamientos que actualmente se emplean para tratar el lupus.
Hidroxicloroquina para todos los pacientes, salvo contraindicación
Salvo contraindicación médica, la hidroxicloroquina debería ser el tratamiento de primera línea para todos los pacientes a una dosis de 5 mg/kg/día.
Dicha dosis de 5 mg/kg/día es una recomendación general, ya que debe ser individualizada para cada paciente en función del riesgo de brote y toxicidad retiniana.
Por ejemplo, las recomendaciones establecen que “los pacientes con un mayor riesgo de toxicidad retiniana (enfermedad renal, enfermedad macular o retiniana preexistente, uso de tamoxifeno) deberían ser candidatos para un seguimiento oftalmológico más cercano.
En pacientes seleccionados y en circunstancias particulares (por ejemplo, enfermedad moderada o grave), se puede usar una dosis inicial de hidroxicloroquina superior a 5 mg/kg/día (pero no superior a 400 mg/día), seguida de la reducción de la dosis dentro del rango adecuado una vez que el paciente haya mejorado.
Recordemos que uno de los posibles efectos de la hidroxicloroquina, y el más grave, es la toxicidad retiniana, de la que hemos hablado mucho en esta web al compartir diversos estudios que demuestran el bajo riesgo de toxicidad.
El grupo de expertos que han elaborado las recomendaciones hablaron sobre la posibilidad de medir los niveles de hidroxicloroquina en sangre, pero sólo con la finalidad de comprobar la adherencia al tratamiento.
En situaciones de desabastecimiento o en países en los que la hidroxicloroquina tiene un alto coste, se podría usar cloroquina como alternativa, teniendo en cuenta que el riesgo de toxicidad retiniana es más elevado que con la hidroxicloroquina.
La quinacrina puede considerarse en pacientes con manifestaciones cutáneas y en aquellos con retinopatía inducida por la hidroxicloroquina.
Minimización del uso de glucocorticoides
En este apartado es donde está uno de los cambios con respecto a las recomendaciones de 2019, en las que la dosis máxima se estableció en 7,5 mg/día.
Según las nuevas recomendaciones, la dosis de mantenimiento de glucocorticoides es de 5 mg al día o menos, o su equivalente en prednisona.
Los glucocorticoides deberían usarse como terapia puente. Es decir, se debe evitar su uso crónico y emplearlos únicamente durante periodos cortos. Para lograr esto, es necesario utilizar estrategias que permitan reducir la dependencia de los glucocorticoides, como el uso de inmunosupresores y/o biológicos.
Una vez más, repetimos que son recomendaciones. Cada paciente es único y habrá casos en la que hacer esto no sea posible. Habla con tu médico sobre ello, ya que sólo él puede resolver tus dudas.
Por último, los pulsos intravenosos de metilprednisolona de diversas dosis (según la gravedad de la enfermedad y el peso del paciente) pueden permitir una reducción más rápida de los corticosteroides por vía oral sin los daños que provocan las altas dosis de corticoides. Se trata de aprovechar la vía no genómica (buena) de este tratamiento, según nos explica el Dr. Ruiz-Irastorza en este artículo.
Tratamiento con inmunosupresores
Los inmunosupresores son los fármacos que permitirán el ahorro de corticoides del que habla la recomendación anterior.
Así pues, en “pacientes que no respondan a la hidroxicloroquina (ya sea sola o en combinación con corticosteroides) o en pacientes que no pueden reducir las dosis de corticosteroides por debajo de 5 mg/día, se debe considerar la adición de agentes inmunomoduladores/inmunosupresores (por ejemplo, metotrexato, azatioprina o micofenolato) y/o agentes biológicos (por ejemplo, belimumab o anifrolumab)».
Esto significa que el tratamiento de todo paciente con lupus debe seguir estos pasos:
- Hidroxicloroquina.
- Si no hay mejora, añadir glucocorticoides (el menor tiempo posible y a la mínima dosis posible).
- Si no hay mejora, o si no se logra reducir o retirar los corticoides, añadir inmunosupresores y/o biológicos.
No es necesario que se haya utilizado primero un medicamento inmunosupresor convencional (metotrexato, azatioprina, micofenolato) para iniciar el tratamiento con anifrolumab o belimumab. Sin embargo, tal y como aclaran los autores, “en la mayoría de los casos, sería prudente intentar al menos un agente inmunosupresor convencional” (antes de tratar con biológicos).
Tratamiento con ciclofosfamida y rituximab
«En pacientes con enfermedad que amenaza órganos o que pone en peligro la vida, se debe considerar el uso de ciclofosfamida intravenosa. En casos refractarios, se puede considerar el uso de rituximab.»
En el caso en que el paciente no responda a la ciclofosfamida ni al rituximab, se podrían ofrecer otros tratamientos como la plasmaféresis, el trasplante de células madre hematopoyéticas o terapias experimentales como las CAR-T (aunque, en este último caso, se necesitan ensayos clínicos aleatorizados y datos a más largo plazo que respalden la eficacia y seguridad de este tratamiento).
Tratamiento del lupus cutáneo
En los casos de lupus cutáneo, el tratamiento de primera línea es, según sea necesario, el siguiente:
- Antimaláricos (hidroxicloroquina, cloroquina o quinacrina/mepacrina).
- Agentes tópicos (en crema), como corticosteroides e inhibidores de calcineurina.
- Glucocorticoides sistémicos (los que se administran por vía oral o intravenosa).
Si ninguno de estos tratamientos fuera efectivo, se puede considerar el anifrolumab, el belimumab, el metotrexato o el micofenolato como opciones de segunda línea.
Sobre los buenos resultados del anifrolumab también os hemos hablado en nuestro perfil de Instagram: https://www.instagram.com/p/CsUMYMwSW7I/?img_index=1
Recuerda que en el tratamiento del lupus en general, y en el lupus cutáneo especialmente, la protección solar es una medida fundamental.
Otras posibilidades de tratamiento del lupus cutáneo que se incluyen en las recomendaciones son:
- Como tratamientos de segunda o tercera línea: dapsona, retinoides, inhibidores de calcineurina (voclosporina), azatioprina, ciclofosfamida y rituximab.
- Talidomida y leflunomida: son efectivos en varios subtipos de lupus cutáneo (aunque la lenalidomida tiene un menor riesgo de polineuropatía). Sin embargo, ambos deben reservarse para pacientes que no hayan respondido a múltiples agentes anteriores y se deben utilizar con la máxima precaución en mujeres en edad reproductiva debido a su carácter teratogénico, que podría ocasionar malformaciones congénitas o defectos de nacimiento en el feto.
Tratamiento del lupus neuropsiquiátrico
El tratamiento del lupus neuropsiquiátrico no ha cambiado con respecto a las recomendaciones de 2019. Por tanto, el esquema de tratamiento será el siguiente:
- En el caso de manifestaciones inflamatorias: glucocorticoides y agentes inmunosupresores. En casos severos, como mielopatía o estado confusional agudo, es preferible escoger inmunosupresores potentes como la ciclofosfamida o el rituximab.
- En el caso de manifestaciones aterotrombóticas y/o relacionadas con anticuerpos antifosfolípidos: considerar el uso de agentes antiagregantes/anticoagulantes.
Además, se debe considerar el tratamiento sintomático según la manifestación de cada paciente (ej. Dolor de cabeza).
Dado que los pacientes con afectación neuropsiquiátrica son excluidos de los ensayos clínicos, la evidencia de la efectividad y seguridad del belimumab y del anifrolumab es escasa.
Tratamiento de la trombocitopenia autoinmune
Para el tratamiento agudo, la recomendación sigue siendo la misma:
- Tratamiento en la fase aguda con corticosteroides (incluyendo pulsos de metilprednisolona intravenosa, seguidos de 0.5-0.7 mg/kg/día de prednisona equivalente con reducción gradual), con o sin gammaglobulina intravenosa.
También se puede considerar el uso temprano de rituximab, basado en su eficacia documentada en la púrpura trombocitopénica inmune idiopática.
- Uso temprano de medicamentos inmunosupresores como agentes ahorradores de corticosteroides: azatioprina, micofenolato de mofetilo (MMF) o ciclosporina.

En aquellos casos que no respondan a los tratamientos mencionados, existen opciones como los agonistas del receptor de trombopoyetina y la esplenectomía, con preferencia por los primeros.
Dado que los agonistas del receptor de trombopoyetina se han asociado con un mayor riesgo de eventos tromboembólicos, deberían evitarse en pacientes con anticuerpos antifosfolípidos positivos.
Tratamiento de la nefritis lúpica
Las recomendaciones 8, 9 y 10 hacen referencia al tratamiento de la nefritis lúpica y a ellas les dedicaremos un último artículo más adelante.
¿Qué hacer una vez alcanzada la remisión?
En pacientes con LES que logran una remisión sostenida, se debe considerar una disminución gradual del tratamiento, retirando primero los glucocorticoides.
La hidroxicloroquina no debe ser retirada en pacientes con lupus eritematoso sistémico a menos que se presenten efectos secundarios inaceptables, ya que la hidroxicloroquina tiene multitud de beneficios y diversos estudios han demostrado que su retirada está asociada a un mayor riesgo de brotes de la enfermedad.
La hidroxicloroquina ejerce un efecto protector frente a los brotes de la enfermedad en pacientes que discontinúan corticosteroides o agentes inmunosupresores. Además, tiene un efecto protector en el embarazo y disminuye la actividad de la enfermedad, el riesgo de brote, el daño orgánico y el riesgo cardiovascular.
Tratamiento del síndrome antifosfolipídico (SAF) asociado a lupus eritematoso sistémico
Dado el potencial efecto antitrombótico de la hidroxicloroquina, que podría reducir los anticuerpos antifosfolípidos, se recomienda especialmente en pacientes con LES y SAF.
En estos pacientes, además, se seguirían las siguientes recomendaciones:
- Mismos principios terapéuticos que en el SAF primario, lo que incluye el uso a largo plazo de antagonistas de la vitamina K en pacientes con eventos trombóticos venosos sin causa aparente y en aquellos con eventos trombóticos arteriales.
- Pacientes que no han experimentado ningún evento trombótico: se considerará la profilaxis primaria con dosis bajas de aspirina para aquellos con un perfil de alto riesgo. Es decir, aquellos que cumplan alguna de estas tres condiciones:
- Anticoagulante lúpico positivo.
- Doble positivo (cualquier combinación de anticoagulante lúpico, anticuerpos anticardiolipina o anticuerpos anti-beta2glicoproteína I).
- Triple positivo (es decir, que tenga los tres anticuerpos antifosfolípidos positivos: anticoagulante lúpico, anticardiolipina y anti-beta2glicoproteína I).
- SAF catastrófico: El abordaje de esta manifestación rara pero grave del SAF se haría siguiendo estas recomendaciones:
- Se debe prestar atención a los factores precipitantes (por ejemplo, infecciones) y tratarlos para minimizar el riesgo de desarrollar síndrome antifosfolipídico catastrófico (SAFC).
- Se recomienda la terapia triple con anticoagulación completa, dosis altas de corticosteroides y plasmaféresis y/o gammaglobulina intravenosa.
- Recientemente, el inhibidor del complemento eculizumab ha mostrado ser prometedor, especialmente en pacientes con SAFC que presentan características de trombocitopenia microangiopática, anemia hemolítica microangiopática y lesión renal aguda.
- Las recomendaciones EULAR de 2019 para el manejo del síndrome antifosfolipídico sugieren que se pueden considerar los inhibidores del complemento o el rituximab en casos de SAFC refractario.
Abordaje de las comorbilidades
La última recomendación se refiere a la prevención y manejo de las comorbilidades más importantes en el lupus. Estas medidas incluyen:
- Inmunizaciones para la prevención de infecciones, como el virus del herpes zóster, el virus del papiloma humano, la influenza, la COVID-19 y el neumococo.
- Manejo de la salud ósea.
- Protección renal.
- Control del riesgo cardiovascular.
- Cribado para la detección temprana de posibles neoplasias.
Sobre vacunas y riesgo cardiovascular hemos hablado ampliamente en esta web, por lo que os remitimos a los siguientes artículos para completar la información:
- Recomendaciones EULAR de vacunación en pacientes con enfermedades reumáticas y musculoesqueléticas.
- Recomendaciones EULAR de vacunación de pacientes con enfermedades musculoesqueléticas contra el virus SARS-CoV-2 (COVID-19).
- Recomendaciones EULAR para el manejo del riesgo cardiovascular en pacientes con lupus y SAF.
La identificación y el tratamiento temprano de infecciones y sepsis son vitales en el lupus eritematoso sistémico. Además, en aquellos pacientes que reciben medicamentos inmunosupresores potentes (altas dosis de corticosteroides, ciclofosfamida y rituximab) se debe llevar a cabo una monitorización cuidadosa en busca de infecciones oportunistas.
Con relación a la salud ósea, es preciso tener presente que los pacientes con lupus tienen un mayor riesgo de sufrir osteoporosis debido a la propia enfermedad, a la deficiencia de vitamina D y a algunos de sus tratamientos (corticoides, heparina, antiepilépticos). Esto hace necesaria la monitorización y prevención de la pérdida de masa ósea en pacientes con LES.

En pacientes con nefritis lúpica, el tratamiento complementario con agentes nefroprotectores, en combinación con el tratamiento inmunosupresor, es de suma importancia para ralentizar la pérdida de nefronas. El bloqueo del sistema renina-angiotensina-aldosterona es necesario para controlar la hipertensión, a menos que no sea tolerado, con un objetivo de presión arterial por debajo de 130/80 mm Hg.
Recuerda: son recomendaciones
Es importante recordar que estas recomendaciones representan una guía basada en la evidencia actual y en la experiencia de expertos en el campo. Sin embargo, cada paciente es único y su tratamiento debe adaptarse a sus características y circunstancias individuales.
Los deberes del paciente en el manejo del LES
Al tratamiento farmacológico hay que añadir una serie de medidas que dependen estrictamente del paciente y sin las cuales no se puede llevar a cabo un adecuado manejo del lupus:
- Protección solar.
- Estilo de vida saludable (no fumar, hacer ejercicio, dieta sana…).
- Vacunación.
- Adherencia al tratamiento.
- Información en relación con la enfermedad.
Consulta cualquier duda o inquietud con tu médico, infórmate a través de fuentes fiables y toma un papel activo en tu salud.
Artículos relacionados:
- Recomendaciones EULAR 2023 para el tratamiento del lupus eritematoso sistémico: generalidades y principios fundamentales.
- Tratamientos para el lupus:
- Tratamientos biológicos:
- Puedes consultar los demás tratamientos aquí.
- Células CAR-T.
- El riesgo de retinopatía por hidroxicloroquina es bajo, según un reciente estudio.
- La adherencia: la importancia de saber lo que tomas y por qué.
- La luz ultravioleta.
Fuentes:
Fanouriakis A, Kostopoulou M, Andersen J, et al. EULAR recommendations for the management of systemic lupus erythematosus: 2023 update Annals of the Rheumatic Diseases Published Online First: 12 October 2023. doi: 10.1136/ard-2023-224762
Licenciada en Economía y autora del blog Tu Lupus Es Mi Lupus.
EUPATI fellow.
Community manager en Lupus Europe, AMELyA Lupus Madrid, ACOLU Lupus Córdoba y SAF España.
Redactora web en AMELyA Lupus Madrid y en SAF España.

El Dr. Andrés González es especialista en medicina interna, con especial interés en lupus. Además, es miembro del Grupo de Trabajo de Enfermedades Autoinmunes Sistémicas (GEAS) de la Sociedad Española de Medicina Interna (SEMI).



